1 クローン病とは
ニューヨークのマウントサイナイ病院のクローン医師らが1932年に最初に報告されたことからクローン病と呼ばれています。
クローン病は口から肛門までの全消化管に炎症が起こる可能性がある病気で、炎症が起きた部分では粘膜が赤くなることや、剥がれて潰瘍を形成することもあります。さらに増悪すると瘻孔や狭窄といった合併症も起こします。炎症の起こりやすい部位として、小腸や大腸があります。炎症の起こった範囲により小腸型、小腸大腸型、大腸型に分類されます。このような炎症部位や範囲により様々な症状が引き起こされます。
クローン病は世界的にみると先進国に多く、欧米で高い発症率を示しています。日本では昔は少なかったのですが年々増加傾向であり、2015年には国内で4万人を越えました。これには食事の欧米化による動物性脂肪増加やきれいすぎる衛生環境なども原因の一つとして指摘されています。10~20歳代の若年者に好発し、男女比は2対1と男性に多い疾患であることが特徴です。
原因は未だに明らかにはなっておらず、非特異的腸炎の1つとして分類されています。近年、原因が少しずつ解明され始め、わかってきたこともあります。原因はいまだに不明な点が多くあり、解明されていません。最近わかってきたことは、複数の原因が関与していると考えられています。大きく分けると「遺伝因子」、「環境因子」、「免疫異常」が挙げられています。「遺伝因子」ではNOD2という遺伝子多型(遺伝子の配列がことなる)が見つかりましたが、アジア人ではこの遺伝子多型を認めておらず、他の遺伝子多型などが考えられています。他の遺伝子としてATG16L1などが発見されています。「環境因子」では腸内細菌の関与や動物性脂肪の多い食事、清潔すぎる環境などが挙げられています。「免疫異常」では腸粘膜の正常を維持するための反応がうまくいかずに、免疫反応が過剰に起こってしまうことです。このため正常なら炎症が起こらないもしくは一過性で炎症が治まるところが、炎症が強く持続してしまいます。これらには非常に多くの反応がありますが、免疫細胞から作られる物質の一つであるTNF-αは治療にも応用されています。
これらの要因の一つで発症するのではなく、これらが複雑に関与しクローン病を発症していると考えられています。
2 クローン病でみられる症状
腹痛、下痢、発熱、全身倦怠感、食欲不振、体重減少、肛門症状などがあります。腹痛は炎症の好発部位である回盲部(小腸と大腸の境目付近)に一致した右下腹部痛が多くみられます。肛門で痛みや膿がでるような症状があると、痔瘻や肛門周囲膿瘍になっている可能性が考えられます。肛門病変はクローン病に特徴的な所見です。このような症状は消化管の炎症が慢性的に起こっているために出現します。患者さんの中には腹痛や下痢を認めずに慢性的な発熱や肛門症状で受診され、クローン病と診断されることもあります。
また、クローン病では炎症の進行により腸管の狭窄を認めることがあります。そのような場合は腸管閉塞による症状である嘔気、腹部膨満感、腹痛が出現することがあります。さらに腸管に穴があいて腹腔内に膿がたまることや、瘻孔(腸と腸または他の臓器などにくっついて交通ができる)を引き起こすことがあり、発熱や腹痛とった症状を引き起こします。
3 クローン病の検査
上記の症状で受診された患者さんでクローン病を疑われた場合に検査をします。クローン病と診断がついた患者さんは治療を行い、治療後の評価を行うために検査を再度行うことがあります。治療により寛解期に入っている患者さんでも、症状だけではなく検査による評価を必要とするため、定期的に検査を行っていきます。検査の特性上、詳細に評価できることとできないことがあるため、数種類の検査を組み合わせて評価することもあります。
必要な検査は患者さんごとに異なるため全ての検査を行うわけではありません。
3-1.血液検査
血液検査は患者さんの状態を客観的に把握する上で大切な検査です。私たちは主に下記の4つに注意して血液データを診療に用いています。
・クローン病の活動性を炎症反応で評価する。
・病変からの持続するわずかな出血や炎症による消耗で貧血になっていないか。
・小腸病変により栄養吸収が低下したり、炎症による消耗で栄養状態が悪くなっていないか。
・治療薬による副作用(白血球数低下、肝障害、腎障害など)はないか。
貧血は主に赤血球数(RBC),ヘモグロビン(Hb)の数値を見て判断しています.これらの数値は状態が悪くなると低くなる傾向があります.女性の場合には月経による貧血もあるため,一概に状態を反映しない場合もあります.栄養状態は総コレステロール(TC),総蛋白(TP),アルブミン(Alb)などの数値で判断します.クローン病の活動性が高い状態では低栄養となり,これらの値はいずれも低値になることがあります.炎症を反映する項目は,CRP,白血球数(WBC),血小板数(Plt),血沈(ESR)があります.クローン病の活動性が高くなった場合,これらの炎症の数値が高値となります.そのほか,肝機能(AST,ALT,LDH,γGTP,ALP),腎機能(UN,Cr),膵酵素(Amy)の値で合併症や薬剤の副作用の有無をチェックします.血液検査で採取する血液量は,全身に流れる血液量に比べごく少量であり,血液検査が貧血を進行させる心配はありません.
自覚症状がなくても、これらの項目を主に定期的にみていくことで変化を早く知ることができるため重要な検査です。また、これら以外の項目も病状により調べたりすることもあります。治療薬によっては結核やB型肝炎を調べる必要があるため、それらの検査を血液検査で行うことがあります。
3−2.内視鏡検査
内視鏡検査は口から行う胃・十二指腸内視鏡検査と肛門から行う大腸内視鏡検査があります。また小腸は小腸内視鏡検査がありますが口からも肛門からも遠いため、目的の位置によって口からも肛門からも行われます。また小腸の新しい検査方法としてカプセル内視鏡が使用されるようになってきています。
造影による検査もありますが、内視鏡の利点は消化管の炎症を直接みることができることです。また、組織を生検により採取できるため病理学的検査が可能であることも利点です。
・大腸内視鏡検査
大腸病変の活動性をみます。多くの患者さんでは大腸と終末回腸(小腸の終わり)に病変がみられるため必要な検査です。検査当日に検査用下剤を服用する必要があるため、負担が少なくない検査ですが診断や治療後の経過を知るために非常に重要です。
臨床的には寛解期と考えられる患者さんでも,下部消化管内視鏡検査を行うと実際には粘膜の炎症が残っていることがしばしばあります.近年,粘膜治癒という状態が重要と考えられるようになってきています.粘膜治癒とは臨床症状が落ち着いていて内視鏡検査での観察で,粘膜の炎症が完全に治まっている状態を指します.粘膜治癒をしている人としていない人では,その後の再燃をしてしまう人の割合が大きく違ってくるため,現在の治療の目標は臨床的寛解ではなく,粘膜治癒を目指すこととなっています.粘膜治癒は内視鏡検査を行って初めて診断できるため,内視鏡検査を定期的に行うことが重要になってきます.私たちは内視鏡検査での粘膜の状態をもとに現在の寛解維持療法が適切であるかを判断しています。
内視鏡検査は,当院では当日の朝食と昼食を抜いていただき,朝からニフレックRやモビプレップR,ビジクリアRなどの腸管洗浄液を内服し,午後に検査を行います.検査の際には,苦痛を軽減する目的で痛み止めや眠くなる薬剤を使用します(授乳中や高齢者の場合は使用できません).検査は肛門からファイバーを挿入し,盲腸まで到達後に抜きながら観察を行います。クローン病の場合回腸終末(大腸から回腸に入った約10cmの領域)に病変を形成することが多いため、この部分もよく観察してから、大腸の観察をおこないます。検査後は使用した薬の影響が消えるよう,約1時間程度リカバリー室で休んでいただいてからのご帰宅となります.
以前は造影剤を用いた注腸検査も行っておりましたが,生検での組織の評価ができないこと,粘膜の状態をより内視鏡検査の方がより正確にみることができること,被曝の心配がないことから現在では内視鏡の検査が主流となっています.
・小腸内視鏡検査
小腸の検査は以前まで造影剤による小腸造影のみでしたが、近年は小腸も内視鏡により直接観察できるようになりました。下のように通常の内視鏡よりやや長径の長い内視鏡とバルーンのついたオーバーチューブという下記を使用して、通常大腸内視鏡では観察できない小腸の病変の評価が可能となります。また小腸内視鏡を用いると観察のみだけではなく、クローン病による小腸狭窄に対して、バルーンを用いて拡張して拡げることも可能になりました。この治療により本来手術を必要とされていた患者さんの約半数で手術を回避できるようになりました。ただし、すべての小腸狭窄にできるわけではなく、条件が整ったときのみになります。条件が整わないときは手術が選択されます。
・カプセル内視鏡検査
カプセル内視鏡はカプセルの中にカメラを搭載し、飲み込んだカプセル(図上)が口から肛門に向かって移動しながら撮影していきます。患者さんはカプセル内視鏡を飲んだ後、モニターを付けておくだけなので侵襲の少ない検査です。今まではカプセル内視鏡は原因不明の消化管出血のみが適応でした。クローン病では狭窄部でカプセルが滞留(腸管とどまってしまう)する可能性があることから使用できませんでした。しかし、パテンシーカプセルというダミーのカプセルが登場し、これを先に飲んでいただいて、カプセルが途中で滞留しないことを確認することで検査可能になりました。2012年7月からクローン病の患者さんにも保険適応されました。
・胃・十二指腸内視鏡検査
一般的に胃カメラといわれている検査です。クローン病では頻度は少ないですが、胃や十二指腸に病変を認めることがあります。微細な病変であるため症状がないこともあります。特に初診時には病変の範囲を確定するため一度胃カメラをすることが望まれます。
3−3.消化管造影検査
消化管造影検査はバリウムという造影剤を小腸や大腸の粘膜にバリウムを付着させX線で撮影します。小腸の場合は経口法と直接ゾンデ法があります。経口法は造影剤を飲み、その造影剤が小腸を通過していくのをX線で撮影します。直接ゾンデ法は鼻から細いチューブをいれて、そこから造影剤を流していく方法です。直接ゾンデ法のほうが経口法より診断的評価が高いですが、チューブをいれる苦痛を伴うため状況によりどちらの方法で検査を行うかは個別に検討します。大腸では肛門よりチューブを挿入し造影剤や空気をいれて撮影します。
粘膜の潰瘍や炎症が確認できますが、内視鏡とは異なり、狭窄の程度、腸管全体の形態、癒着なども評価することができます。
3−4.CT・MRI検査
CTやMRIは侵襲の少ない検査です。内視鏡や造影検査では消化管の粘膜しか評価できませんが、CT・MRIは粘膜より外側の腸管壁や腹腔内の評価が可能です。腸管壁の炎症の程度や腹腔内の膿瘍、瘻孔などの評価を行ことができます。MRIは特に瘻孔や肛門病変の検出に優れています。欠点としては消化管粘膜の評価は内視鏡や造影検査に劣ります。
しかし、近年の医療機器の進歩によりCT・MRIが高解像度になり、これを利用し消化管粘膜の評価が行われるようになってきました。この検査では従来から行われてきた消化管造影検査とほぼ同等の結果を得ることができるようになりました。欧米ではすでにクローン病疑いに対する小腸検査の第一選択になっています。MRIは被爆もなく繰り返し検査できますので病変の経過観察に有用です。 
図 クローン病検査の利点と欠点
4 クローン病の治療
クローン病治療の目的は腸管の炎症をなくし寛解状態を目指し、その状態を継続していくことです。このような寛解導入や寛解維持には、大きく分けて栄養療法と薬物療法に分けられます。栄養療法は食事制限し、脂肪を制限した栄養剤を服用することで腸管への負担や刺激を軽減することです。また薬物療法は腸管炎症を抑制することにより症状を改善させます。
内科的治療を行っても症状が改善しない場合や腸閉塞を起こした場合、腸管からの出血がコントロールできない場合は外科的手術を行い、腸管切除術や狭窄形成術などが行われます。また肛門周囲膿瘍や痔瘻に対して、切開排膿やシートンチューブを挿入することもあります。
4−1.栄養療法
栄養療法は腸管安静のみならず、腸管炎症を抑制する効果もあります。さらに吸収されやすいように作られているため栄養状態の改善に役立ちます。副作用もほとんどないため栄養療法が継続できる患者さんには安全な治療法であるといえます。薬物療法と併用することで治療効果を高めます。
使用する栄養剤は脂肪をほとんど含まない成分栄養剤であるエレンタールや、カゼイン、大豆タンパクを含む半消化態栄養剤であるラコールなどがあります。活動期にはおおよそ1日の必要カロリーの大半を摂取することが望ましいと考えられています。寛解期に至っても必要カロリーの約半分を栄養剤で継続することで再燃率を抑える効果も報告されているため、栄養療法が継続可能であれば続けることを推奨しています。
4−2. 5-アミノサリチル酸製剤(5-ASA)(サラゾピリンR,ペンタサR)
5-ASA製剤はペンタサとサラゾピリンが使用されます。ペンタサは全腸管に作用するため小腸病変および大腸病変に有効ですが、サラゾピリンは大腸でのみ効果を発揮するため大腸型に限定されます。どちらも寛解導入および寛解維持に用いられ、副作用も少ないことから軽症から中等症の患者さんの第一選択薬となります。しかし、5-ASA製剤のみでは寛解導入が難しいことがあるため、他の薬剤と併用することもあります。
副作用
時に5-ASA製剤のアレルギー反応が出現することがあります.内服を開始した後に,発熱、頭痛を伴う下痢症状の悪化が見られた場合には,アレルギー反応の可能性がありますので,外来主治医にご相談下さい.その他,サラゾピリンR特有の副作用として含まれるスルファピリジンによる発熱や頭痛,発疹やかゆみなどの皮膚症状,めまいなどがあります.また,男性の場合には精子数が減少し男性不妊の原因となることがありますが,服用中止で元に戻ります.
4−3.ステロイド製剤(プレドニンR,プレドニゾロンR)
活動性炎症が強いため炎症を速やかに鎮静化したい中等症~重症の患者さんに使用します。全身状態により内服薬または点滴のいずれかで治療を行います。短期間の炎症の鎮静化には有効でありますが、長期投与による有効性はありません。むしろ、ステロイド長期使用による副作用が問題となってくるため、活動性が抑えられない場合やステロイド終了後に再燃するような場合は別の治療薬を使用する必要があります。
副作用
ステロイドの副作用としては,不眠・食欲増進・体重増加・ざ瘡(にきび)・糖尿病・高血圧・易感染性(感染症にかかりやすくなる/重症化しやすい)・創傷治癒遅延(きず/けがが治りにくい)などがあります.また,クローン病の治療量として用いられるステロイド量では満月様顔貌(ムーンフェイス)という顔が丸く腫れてしまう症状が出ます.満月様顔貌が気になる患者さんは非常に多いですが,減量・中止によって改善します.長期に使用した場合には骨粗鬆症(骨がもろくなる)が出現することもあり,長期に内服する場合やもともと骨が弱い方は予防薬を併用することがあります.
ステロイドを急に中止した場合に,副腎不全という命に係わる副作用が出現することがあります.これはステロイドがもともと副腎で作られるホルモンであり,ステロイド製剤内服中には副腎から作られるホルモンが抑えられています.急な中断では副腎が再びホルモンを作るのが間に合わず,低血糖や全身倦怠感,ショック状態などの怖い症状が出現してしまうことがあります.そのため,ステロイドの減量や中止は必ず医師の指示に従い徐々に減らすことが重要です.
このような副作用を防止するため、ステロイド長期使用は推奨されません。しかし、現在でも短期間で炎症を改善させる非常によい薬剤であり、使用方法に注意して状態に応じて使用することがあります。
4−4.免疫調整剤(チオプリン製剤:イムランR,アザニンR,ロイケリンR)
免疫調整剤はアザチオプリンであるアザニンや6-メルカプトプリンであるロイケリンがあります。もともと免疫調整剤は臓器移植時の拒絶反応の抑制や白血病などの治療薬として使用されていましたが、クローン病に有効であることがわかり使用されるようになりました。
免疫調整剤は薬剤が効いてくるまでに1-3か月ほど時間がかかるため、速やかに炎症を鎮静化させたい場合には向いていません。しかし、ステロイド依存の患者さんにおけるステロイド減量効果や寛解維持効果に有用であることが示されています。さらに手術後に再燃が懸念される場合にも、再燃予防のため使用されています。
副作用
チオプリン製剤の副作用は骨髄抑制や肝障害,易感染性(感染症にかかりやすくなる),吐き気などがあります.いずれの副作用も患者さん全員に必ずしも起こるものではありません.骨髄抑制とは,血液の工場である骨髄の作用を抑えてしまうもので,白血球・赤血球・血小板などの血球が少なくなってしまうことです.この副作用は早期に急激に出ることがあるため,内服を開始した場合には1-2週間後に必ず血液検査を行う必要があります.その後も4-8週を目安に血液検査を行い,副作用の有無をチェックします.内服を開始した後に,発熱・咽頭痛・強い全身倦怠感が生じた場合には必ず医療機関を受診し,血液検査を受けて下さい.
そのほか,食欲不振,脱毛,口内炎,舌炎,関節炎,膵炎などが起こる場合もあります.
チオプリン製剤は,日本の添付文書では妊娠している患者さんの使用は控えるように記載されていますが,海外の報告でこれらの薬剤を内服している妊婦と内服していない妊婦の比較で,胎児奇形の発生率に差がなかったことが報告されており,現在では妊娠中でも安心して内服継続ができると認識されています.クローン病の状態が落ち着いている方が安全な妊娠ができる可能性が高いため,むしろ内服継続が望ましい場合もすくなくありません.ご心配な方や内服していてこれから妊娠を希望している患者さんは,自己判断で止める前にぜひ一度外来主治医の先生にご相談ください.
チオプリン製剤の内服で悪性腫瘍の発生が増えてしまうという報告があります.このことに関しては様々な報告があり,まだ完全に結論がついていません.悪性リンパ腫の発生頻度が約3倍になってしまったという報告もあります.しかし,実際にクローン病の治療中に悪性リンパ腫が見つかることはごくまれです.全国の統計では,悪性リンパ腫の頻度は1万人に約1人であり,3倍となると1万人に約3人の計算になります.私たちは,これらの副作用と患者さんに投与することのメリットを常に考えた上で,投与が必要かを検討しています.患者さん一人一人において,病気の状態,薬剤のリスクの考え方などは異なるため,同じ重症度の患者さんでも使用すべきかそうではないかは異なってくると思います.この点については少しでも不安な点があれば,よく外来主治医に相談するようにしてください.
4−5 生物学的製剤(レミケードR,ヒュミラR)
先ほど記載したTNFαという物質の作用を選択的に抑える薬剤です。この治療薬の登場により入院や手術のリスクを減らすことができるようになりました。点滴で行うレミケードと自己注射するヒュミラの2剤があり、ライフスタイルや希望に応じてどちらを使用するかが選択されます。炎症が強く、他の薬剤を使用しても軽快しない場合や、活動性を早く抑えたい場合に使用します。この薬剤は寛解導入および寛解維持の両方に使用できることが特徴です。活動性を速やかに改善させ、再燃を予防する効果もあるため、抗体製剤を使用開始となった場合は長期に使用することになります。
クローン病に有効であり、長期にわたり継続投与できることがメリットではありますが、副作用もあるため注意しながら投与していく必要があります。
副作用
生物学的製剤の副作用として重要なものに感染症があります.そのため,現在活動性の重篤な感染症に罹患している患者さんは使うことができません.また,過去に結核やB型肝炎に罹患したことのある患者さんに生物学的製剤を使用した場合,体内に存在する結核菌やB型肝炎ウイルスが再び活性化してしまうことがあります.そのため,生物学的製剤を使用する際には,結核やB型肝炎の検査として血液検査や胸部の画像検査,ツベルクリン反応検査によるスクリーニング検査を行います.これらの検査で陽性であった場合には,定期的な検査が必要となり,状態によっては予防薬の内服が必要になる場合もあります.また,脱髄疾患や心不全が出現することがあり,これらの既往がある患者さんには生物学的製剤を使用することができません.そのほか,まれに間質性肺炎やループス様症候群,肝機能障害,血液障害,横紋筋誘拐症が生じることがあります.
生物学的製剤の投与の際にアレルギー反応が現れることがあります.症状としては,発疹や掻痒感,嘔気,頭痛や発熱などです.特に,レミケードRでは製造の過程で一部にマウスの成分が含まれるため,時として呼吸困難などの重篤なアレルギーが出現することがあります.しかし多くの場合では,抗ヒスタミン製剤や抗アレルギー薬,ステロイドなどの前処置を行ったうえで投与時間を延長することで対処することができます.ヒュミラRは完全ヒト型抗体であるため,アレルギー反応が出現する頻度はレミケードRに比べ少ないです.
生物学的製剤はその薬剤の特性から免疫調整薬と同様に悪性腫瘍の発生を高めてしまうことが危惧されてきました.生物学的製剤を投与されている患者さん(若年者を含む)で悪性腫瘍が出現した報告もあり,また皮膚がんが増えたという報告もあります.しかし,これまでの質の高い多くの研究では生物学的製剤によって統計学的に悪性腫瘍の発生率が高くなることははっきりとは証明されていません.この問題は非常にナイーブな問題ですので,私たちは常に薬剤を投与することの有益性とデメリットを考えた上で患者さんとよく相談した上で治療法を選択しています.疑問や不安に感じる点がある場合には,ぜひ外来主治医にご相談ください.
4−6.抗菌薬(シプロキサンR,フラジールR)
抗菌薬は主に痔瘻合併例で使用されます。薬剤はフラジールやシプロキサンなどが用いられますが長期に使用する例もあり、副作用が起こることもあります。フラジールでは頭痛、嘔気、味覚異常、末梢神経障害などがあります。シプロキサンではけいれんやアキレス腱障害などに注意が必要です。
4−7.外科的手術
クローン病では内科的治療が基本ですが、内科的治療で十分に効果が得られずに腸管合併症を起こした場合、手術が必要になることがあります。主に高度な狭窄、多量の出血、穿孔(膿瘍)、瘻孔などで手術が必要になることがあります。小腸の場合は腸管切除を繰り返したり、広範囲な腸管切除により栄養吸収の問題などが生じることがあります。そのため手術適応は十分に必要性を考慮して選択しなければなりません。
当院ではこれらの治療を組み合わせ、薬剤の適切な使用方法を遵守して患者さんごとに治療を提供しています。内科的治療が有効ではなく、手術になることもありますが、その後の再燃や腸管合併症を防ぐよう術後の内科的治療も継続して行っています。活動性にもよりますが使用する薬剤やライフスタイルに合わせた治療法も患者さんと相談しながら進めていきますので主治医とよく相談の上、治療を継続してください。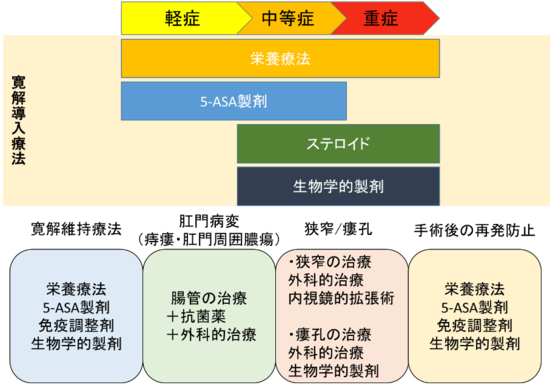
図 クローン病の治療
5 日常生活での注意事項
クローン病では食事が関係していることから病気の活動性に合わせて食事制限の必要があります。寛解期であれば、節度を持った範囲で自由に飲食可能ですが、活動期であれば食事療法が有効です。特に脂肪を控えることが勧められています。食事そのものを制限することは難しいこともあり、食事減らして栄養療法である成分栄養剤や半消化体栄養剤を用いることもあります。
喫煙はクローン病の発病に関わっているだけではなく、手術が必要となる状況になりやすいことや、再燃率が高くなることがわかっています。クローン病の活動性をコントロールするために禁煙は必要な治療の一つです。
6 公費助成につ
クローン病は厚生労働省によって医療費助成制度の対象となる「指定難病」の一つであることが定められています.助成は,難病指定医によってクローン病の診断となった患者さんのうち,一定以上の重症度である,あるいは軽症であっても一定以上の高額な医療を受ける必要がある方が対象となります.対象となる患者さんは,指定医療機関においてクローン病に関連した治療や診療を受けた場合に医療費の助成を受けることができます.医療費助成を受けるには,受給者証の申請を行う必要があります.受給者証の申請は各市区町村の保健所等が窓口となっており,申請書も窓口で入手することができます.臨床個人調査票を指定医療機関の難病指定医に記入してもらい,必要書類をそろえて窓口に申請します.承認を得た場合には,申請日から受給者証交付までの期間の医療費についても遡って還付を受けることができます(領収書が必要です).
外来通院中でクローン病の診断を受けた患者様は,医療費助成制度についてもぜひ外来主治医にご相談ください.
